Rétinopathie diabétique et œdème maculaire
On parle de « rétinopathie diabétique » lorsque l’excès de sucre sanguin détruit progressivement les capillaires (petits vaisseaux) dont les yeux et tout particulièrement la rétine regorgent ! Au bout de plusieurs années, la rétine abîmée se défend en formant des vaisseaux fragiles et anormaux appelés néovaisseaux. Ces vaisseaux peuvent créer de l’œdème, saigner dans l’œil, voire tirer et décoller la rétine. Il faut les cautériser au laser de manière préventive et réaliser des injections afin de résorber l’œdème. En cas de complications, une opération est parfois nécessaire afin de sauver l’œil.
La rétinopathie diabétique en bref
- Nom complet : rétinopathie et œdème maculaire diabétique
- Définition : altération des vaisseaux de la rétine par déséquilibre du diabète
- Fréquence : 50 % des patients atteints de diabète
- Facteurs de risque : déséquilibre glycémique, durée d’évolution, hypertension artérielle
- Symptômes : longtemps asymptomatique, puis baisse de vision
- Pronostique : variable, cécité si non traitée
- Evolution : lente, réversible aux stades précoces
- Traitements : laser, injections intravitréennes et opération (vitrectomie)
- Qu’est-ce que la rétinopathie diabétique ?
- Causes et facteurs de risque
- Symptômes
- Diagnostic et dépistage
- Classification et stades de la rétinopathie diabétique
- Traitement de la rétinopathie et de l’œdème maculaire
- Complications
- Pronostic et surveillance de la rétinopathie diabétique
- Conclusion
- Questions fréquentes
- Liens utiles & documents administratifs
- Sources
- Trouver un spécialiste de la rétine
Qu’est-ce que la rétinopathie diabétique ?
- La définition de la rétinopathie diabétique est la présence d’anomalies des vaisseaux sur la rétine, déclenchées par le déséquilibre prolongé du diabète.
- Les anomalies vasculaires de la rétine sont causées par la toxicité du sucre lorsqu’il est présent en trop grande quantité dans le sang.
- La quasi-totalité des patients diabétiques de type 1 et la moitié des patients diabétiques de type 2 présenteront des signes de rétinopathie diabétique au cours de leur vie.
- Grâce au dépistage, aux traitements précoces et au suivi, seul 2 à 4% des patients évolueront vers la cécité.
Causes et facteurs de risque
La rétinopathie diabétique est une maladie d’évolution lente et insidieuse. Plus le diabète évolue des puis longtemps et plus celui-ci est déséquilibré, plus le risque de complications est important.
Les facteurs de risque de rétinopathie diabétique sont donc :
- Déséquilibre du diabète : hémoglobine glyquée (HbA1c) > 8%
- La durée d’évolution du diabète
- Les équilibres brutaux du diabète
- L’hypertension artérielle
- L’apnée du sommeil non traitée
- Le tabac
Prévention de la rétinopathie et de l’œdème maculaire diabétique
Les conseils afin de ne pas développer de complications oculaires du diabète sont :
- Equilibrer progressivement le diabète, les équilibres brutaux ayant tendance à décompenser l’œdème maculaire.
- Garder un objectif d’hémoglobine glyquée autour de 7%.
- Prendre en charge le risque cardiovasculaire : traitement de l’hypertension, sevrage tabagique, appareillage si apnée du sommeil.
Symptômes
La rétinopathie diabétique est très longtemps asymptomatique, jusqu’au stade des complications ! Raison pour laquelle le dépistage annuel est primordial.
Lorsque la rétinopathie se complique on observe :
- Une baisse de vision
- Des myodésopsies (corps flottants en pluie de suie, en cas de saignement)
- Une amputation du champ visuel (en cas de décollement de la rétine)
L’œdème maculaire donne, lui, des symptômes plus précoces :
- Baisse d’acuité visuelle
- Métamorphopsies (lignes déformées)
- Scotome (tache sombre fixe)
Diagnostic et dépistage
Le diagnostic de rétinopathie diabétique est réalisé lors des examens annuels de dépistage en consultation d’ophtalmologie. Les examens permettant de la détecter sont :
- Fond d’œil dilaté à la recherche d’anomalies de la rétine.
- Rétinophoto : photographie du fond d’œil.
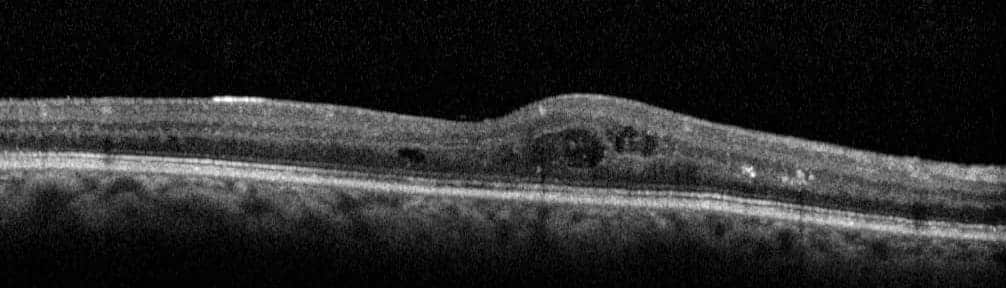
- OCT : scanner de la macula à la recherche d’œdème maculaire.
- Angiographie à la fluorescéine : en cas de diagnostic difficile, un colorant est injecté dans le bras afin de colorer la rétine et en prendre des photographies faisant ressortir les vaisseaux.
Dépistage et suivi de la rétinopathie diabétique
- Annuel : pas de rétinopathie ou stade minime
- Bi-annuel (6 mois) : stade modéré
- Trimestriel et traitement : stade non proliférant sévère ou proliférant
Classification et stades de la rétinopathie diabétique
- La rétinopathie diabétique se classe en fonction des anomalies vasculaires déclenchées par le diabète et leur dangerosité.
- Les principaux critères de classification sont la présence d’hémorragies et de néovaisseaux poussant dans devant la rétine (prérétiniens).
- La présence d’un néovaisseau fait passer du stade de rétinopathie non proliférante au stade de rétinopathie proliférante nécessitant un traitement.
| Stade | Anomalies |
|---|---|
| Rétinopathie diabétique NON proliférante | Pas de néovaisseau |
| – Minime | Quelques hémorragies |
| – Modérée | Multiples hémorragies |
| – Sévère | Hémorragies disséminées |
| Rétinopathie diabétique proliférante | Présence de néovaisseau |
| Rétinopathie diabétique compliquée | Hémorragie du vitré Décollement de rétine Glaucome néovasculaire |
Œdème maculaire diabétique
Traitement de la rétinopathie et de l’œdème maculaire
- Le premier traitement de la rétinopathie diabétique est l’équilibre du diabète et de la tension artérielle.
- Une hémoglobine glyquée (HbA1c) inférieure à 7 % et une tension artérielle inférieure à 140/90 mmHg limitent grandement le risque de développer une rétinopathie proliférante.
- À partir du stade de rétinopathie diabétique non proliférante sévère, un traitement doit être envisagé afin de prévenir la survenue de complications.
- Au stade proliférant le traitement est formellement indiqué.
Le laser argon rétinien (PPR)
- Le laser argon permet de cautériser les néovaisseaux et réduire la souffrance de la rétine causée par le diabète.
- Le traitement s’appelle la panphotocoagulation rétinienne (PPR) au laser argon.
- En moyenne 4 séances de laser espacées de 1 à 4 semaines sont réalisées afin de traiter toute la rétine.
- Les 2 yeux peuvent être traités le même jour ou 1 œil à la fois en fonction du patient et des habitudes de l’ophtalmologue.
- Le laser se déroule sous anesthésie locale par gouttes, au cabinet, sans hospitalisation.
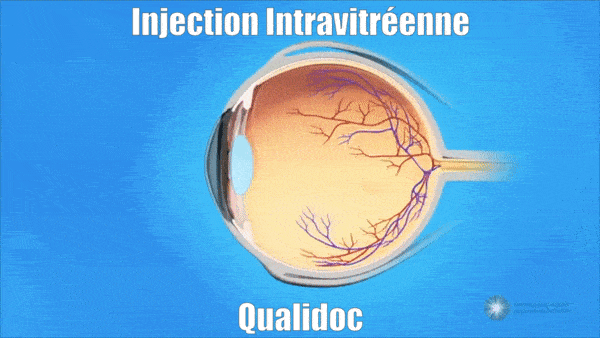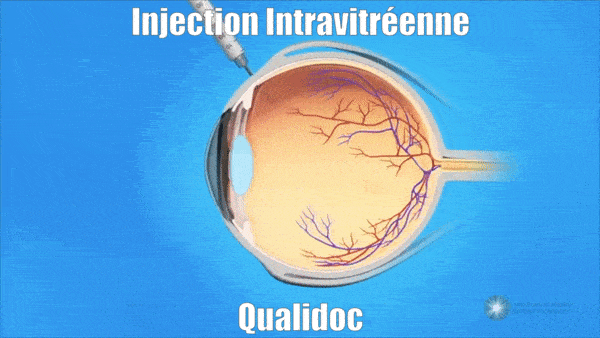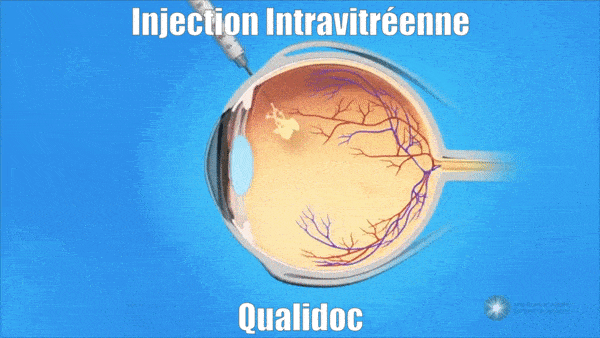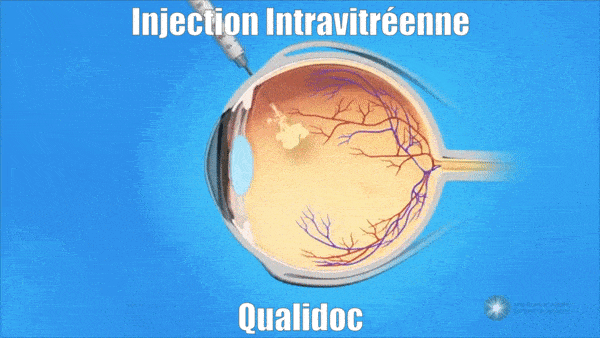
Les injections intravitréennes (IVT)
- Les injections intravitréennes permettent de résorber l’œdème maculaire.
- Les Anti-VEGF (Lucentis®-Eylea®)et les corticoïdes (Ozurdex®-Iluvien®) peuvent être utilisés.
- Les injections sont réalisées au cabinet, sous anesthésie locale par gouttes, dans une salle stérile.
- Les injections doivent être répétées pendant plusieurs mois voir années afin de stabiliser la maladie.
La vitrectomie
- La vitrectomie est réservée aux formes compliquées de rétinopathie diabétique.
- Elle permet de traiter les hémorragies du vitré et le décollement de rétine tractionnel.
- L’opération se déroule en chirurgie ambulatoire, sous anesthésie locale.
- L’intervention est souvent suivie d’injections intravitréennes afin de contenir la maladie.
Complications
Après plusieurs années de diabète déséquilibré, la rétinopathie diabétique peut dégénérer. Les complications du diabète oculaire sont :
- L’hémorragie du vitré par saignement d’un vaisseau
- Le décollement de rétine tractionnel par traction et déchirure d’un néovaisseau
- Le glaucome néovasculaire par infiltration de l’iris et du trabéculum
Pronostic et surveillance de la rétinopathie diabétique
2 à 4% des patients diabétiques termineront malvoyant ! Hors la rétinopathie diabétique est une maladie lentement évolutive et le plus souvent de bon pronostic si prise en charge précocement.
Il faut retenir qu’en dessous de 8% d’hémoglobine glyquée, le risque de développer une rétinopathie diabétique est faible ! Le dépistage annuel, l’équilibre du diabète et les traitements précoces si nécessaire permettent d’éviter d’arriver à des stades compliqués.
Le rythme de surveillance doit être adapté de la manière suivante :
- Pas de rétinopathie ou rétinopathie non proliférante minime : suivi annuel
- Rétinopathie diabétique non proliférante modérée : suivi bi-annuel (tous les 6 mois)
- Rétinopathie diabétique non proliférante sévère : traitement ou suivi tri-annuel (4 mois)
- Rétinopathie diabétique proliférante : traitement puis suivi bi- ou tri-annuel.
- Rétinopathie diabétique compliquée : suivi trimestriel.
Conclusion
La prise en charge de la rétinopathie et de l’œdème maculaire diabétique reposent sur l’équilibre du diabète et le dépistage précoce des signes de rétinopathie. Dès les premiers signes présents, le suivi doit être rapproché. En cas de néovaisseaux ou d’œdème maculaire, les premiers traitements doivent être mis en place afin d’éviter le passage à des stades compliqués.
Questions fréquentes
-
Le traitement de la rétinopathie diabétique reposent avant tout sur la panphotocoagulation laser de la rétine. Les injections intravitréennes et une vitrectomie sont parfois associés.
-
En cas de rétinopathie diabétique, il est urgent d’équilibre le diabète de manière douce tout en renforçant la surveillance du fond d’œil. En cas d’aggravation de l’atteinte, un laser associé ou non à des injections doit être débuté.
-
Le dépistage de la rétinopathie repose sur le fond d’œil par un ophtalmologue ou la réalisation de photographies du fond d’œil par un orthoptiste ou un infirmier qualifié. Les images sont ensuite interprétées par des ophtalmologues à distance (télé expertise).
Liens utiles & documents administratifs
Consentement – Laser Argon
Consentement – Injections Intravitréennes
Consentement – Vitrectomie
Trouver un spécialiste de la rétine
Les chirurgiens de la rétine membres de la communauté Qualidoc sont disponibles pour un rendez-vous de consultation proche de chez vous partout en France.
Quoi ?
Où ?

Dr Alexandre Marill
- Chirurgien ophtalmologue

Dr Audrey Fel
- Chirurgien ophtalmologue

Dr Reda Benzekri
- Chirurgien ophtalmologue

Dr Arnaud-Louis Jeannerot
- Chirurgien ophtalmologue

Dr Lise Qu-Knafo
- Chirurgien ophtalmologue

Dr Jérôme Delas
- Chirurgien ophtalmologue

Dr Hassene Charfi
- Chirurgien ophtalmologue

Dr Édouard Colas
- Chirurgien ophtalmologue

Dr Alexandre Sellam
- Chirurgien ophtalmologue

Dr Delphine Lam
- Chirurgien ophtalmologue

Dr Grégoire de Saint-Martin
- Chirurgien ophtalmologue

Dr Valentin Bon
- Chirurgien ophtalmologue

Dr Margot Denier
- Chirurgien ophtalmologue

Dr Louis Arnould
- Chirurgien ophtalmologue

Dr Cyril Dutheil
- Chirurgien ophtalmologue

Dr Aurélie Gimbert
- Chirurgien ophtalmologue

Dr Léa Jouve
- Chirurgien ophtalmologue

Dr Wilfried Minvielle
- Chirurgien ophtalmologue

Dr Julien Gozlan
- Chirurgien ophtalmologue

Dr Julien Tilleul
- Chirurgien ophtalmologue